Проблема с данными для эффективного принятия решений на уровне федерации и отдельных регионов
Данные о распространенности ХБП (абсолютные и отдельных стадий) нужны для формирования адекватного бюджета, выделяемого на нефрологическую службу: диагностику и лечение, кадровые затраты, лекарственное обеспечение больных на додиализной и диализной стадиях ХБП, оплату процедур заместительной почечной терапии и соответствующей инфраструктуры, а также для планирования необходимого коечного фонда, определения потребности в кадрах, условий их подготовки и непрерывного дополнительного профессионального образования [1].
На сегодняшний день такими данными для лиц, принимающих решения, становятся открытые данные Росстата, в достаточной степени искаженные в отношении нефрологического профиля (из-за нечеткости в критериях диагноза, избыточности кодировок и небрежности заполнения) и поэтом существенно заниженные.
До недавнего времени наиболее репрезентативным источником информации о распространенности терминальных стадий хронической болезни почек (ХБП) в Российской Федерации (РФ) является Национальный регистр пациентов, получающих заместительную почечную терапию (ЗПТ), в котором фиксируются все новые пациенты, нуждающиеся в диализе, и динамика их состояния. Также надежным источников информации являются отчеты главных ведущих специалистов (ГВС) – нефрологов субъектов РФ о состоянии нефрологической службы в их регионах. В 2019 г. ПК по нефрологии ЭС Минздрава РФ провела оценку основных показателей нефрологической службы России на 01.01.2019, разослав анкеты ГВС нефрологам субъектов РФ. За основу взят проект анкеты, разработанной ГВС ПФО Н.Ю. Петровой. В итоге полная информация получена по показателям ЗПТ от всех 85 субъектов РФ (включая три города федерального значения), главным образом через ГВС ФО, но в части случаев непосредственно от ГВС субъектов РФ (ЦФО и СЗФО).
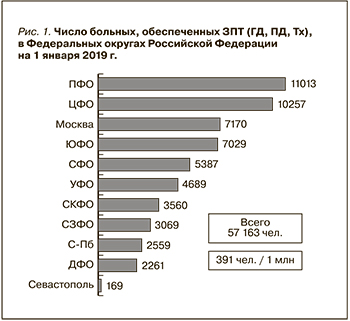 Распространенность терминальных стадий ХБП в Российской Федерации на основании данных системы ЗПТ
Распространенность терминальных стадий ХБП в Российской Федерации на основании данных системы ЗПТ
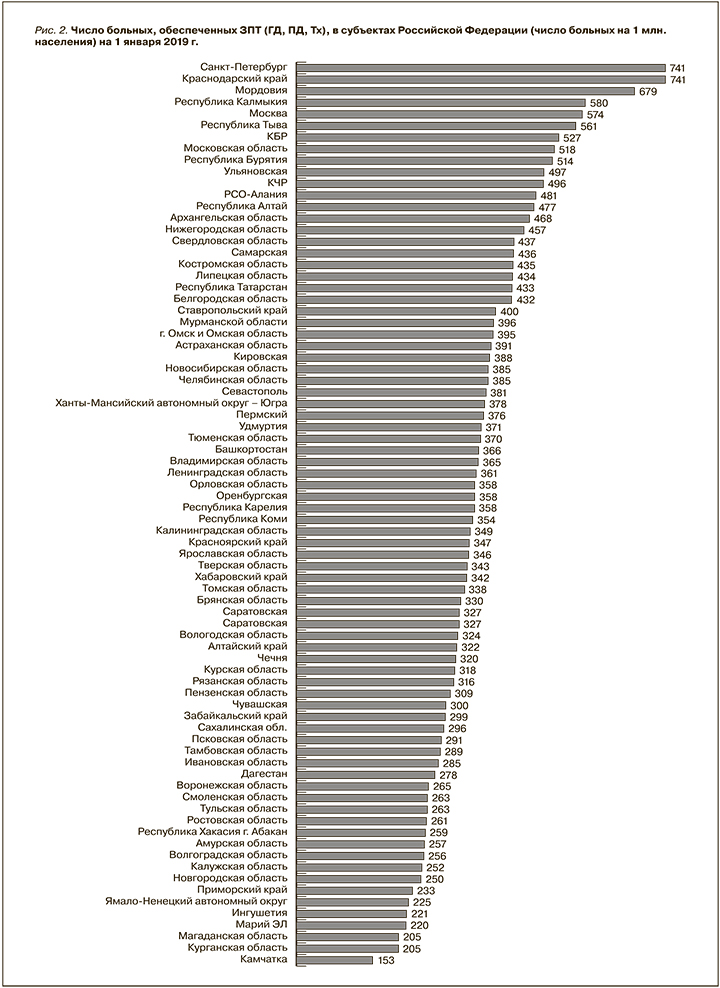
Независимо от источника данных нужно понимать, что число больных, ежегодно начинающих лечение диализом, не отражает реальной распространенности ХБП и ее терминальной стадии в структуре населения большинства развивающихся стран, в т.ч. и в России. Тем не менее этот показатель демонстрирует тенденции и степень развития ЗПТ. Согласно данным Российского диализного общества, число больных, начавших терапию гемодиализом (ГД) в 2018 г., составило 10 285 и в пересчете на 1 млн населения в среднем по стране составило 70,1 больн./млн, что на 14,17% превысило соответствующий показатель 2017 г., показав аналогичный прирост 2017 г. по сравнению с 2016-м [2–4]. Данные по ФО РФ представлены на рис. 1, разбивка по областям в пересчет на 1 млн человек (рис. 2).
Абсолютное число пациентов, принятых на ГД в 2015 г., существенно различалось в разных регионах, сильно варьируясь между регионами. Этот показатель превышал средний показатель по стране в 38 субъектах Федерации из 85, а в 37 субъектах был ниже среднего. В 11 регионах прирост «новых» диализных больных составил в 2015 г. более 50% по сравнению с 2014-м.
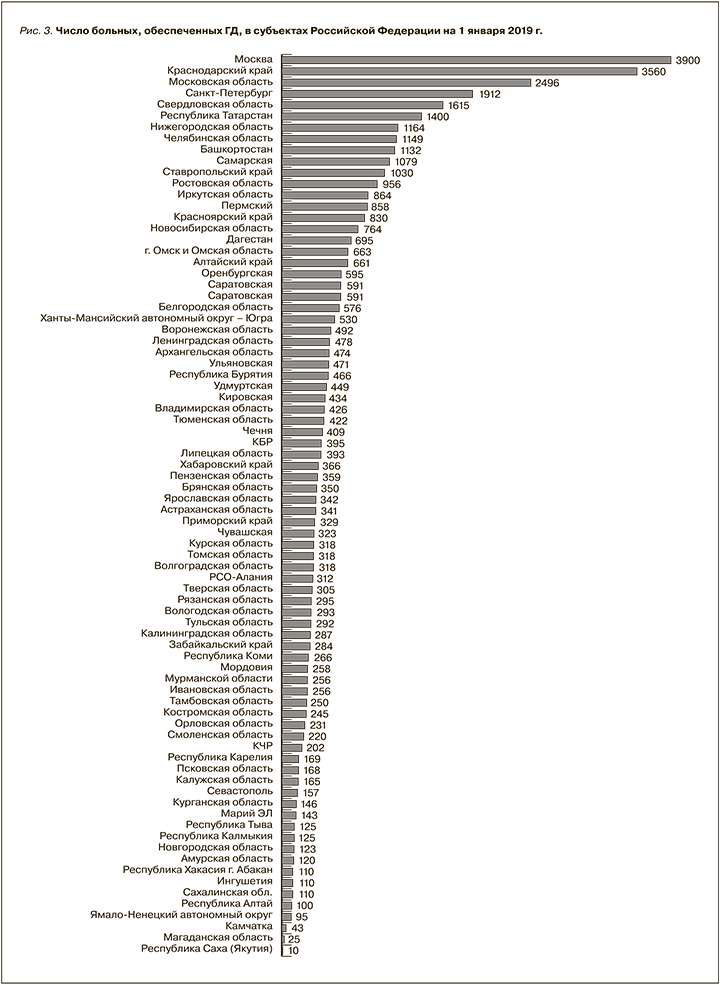
Согласно информации, представленной ГВС, к началу 2019 г. в медицинских организациях РФ функционировало 628 отделений/центров ЗПТ, из которых 155 были открыты за период с 2016 по 2018 г. (в 2016-м – 42, в 2017-м – 51, в 2018-м – 62). Данные ГВС по ГД на рис. 3.
На перитонеальный диализ (ПД) в 2015 г. был принят 661 пациент, прирост по сравнению с 2014 г. составил 5,1%, что практически не отличается от значений предыдущих лет. В пересчете на миллион населения, среднее число впервые принятых на ПД пациентов составило 4,5 больн./млн, что практически не отличается от значений 2010–2014 гг. (в 2010-м – 4,6 больн./млн, 2014 -м – 4,3 больн./млн), при этом 29,5% больных начинали лечение ПД после непродолжительной ГД-терапии. Данные ГВС по ГД за 2019 г. представлена на рис. 4. Однако стоит отметить: сильный прирост впервые принятых на лечение пациентов в виде ПД в 2018-м по сравнению с 2017 г. составил 21, 5% [2–4].

Число больных, начинающих ЗПТ, ежегодно растет, в основном за счет прогрессирующего увеличения количества пациентов, получающих ГД-терапию, в то время как развитие ПД остается относительно стабильным, так же как и количество пациентов с функционирующим почечным трансплантом. В связи с отсутствием крупных эпидемиологических исследований судить о реальной распространенности ХБП 1–3а-стадий на территории РФ на настоящий момент, к сожалению, проблематично.
Структура ЗПТ в Российской Федерации
По данным ГВС за 2019 г. структура ЗПТ в РФ представляет собой следующее распределение долей по видам терапии: 78% приходится на ГД, 17% – на аллогенный трансплант почки (АТП), 5% – на ПД.
Согласно отчету Российского диализного общества за 2010–2015 гг., на 31.12.2015 ЗПТ в России получали 44 136 пациентов с терминальной стадией ХБП, а количество больных, обеспеченных ЗПТ, на миллион населения составило 301,2 больн./млн, в 2018 г. эти цифры составили 54 953 и 374,4 чел./млн, в 2019 г., по данным профильной комиссии, составили 57 163 больных (391 чел./млн соответственно) [3, 4].
Темп прироста получающих ЗПТ пациентов в 2015 г. по сравнению с предыдущим составил 11,6%, превысив среднемировой, однако все еще уступая ряду стран с «быстро-растущей» обеспеченностью ЗПТ. По данным последних 5 лет, Россия входит в топ 10 стран с наиболее быстрым развитием ЗПТ (58 начинающих ЗПТ больн./млн в год), уступая Чили (180 больн./млн.), Чехии (227 больн./млн.), Южной Корее (289 больн./млн.), Таиланду (338 больн./млн.) и США (378 больн./млн.) [5].
Тем не менее экстраполяция международных данных потребности в ЗПТ на РФ позволяет предположить, что реальная потребность все еще превышает текущий уровень обеспеченности ЗПТ в 3 раза [5–7].
На территории РФ все еще наблюдается значительная вариабельность распространенности ЗПТ в разных федеральных округах. В 9 регионах, на территории которых проживают 16,6% населения страны, обеспеченность ЗПТ превышала 400 больн./млн, а в регионах с обеспеченностью ЗПТ более 300 больн./млн проживают 47% населения. В то же время 15% населения проживают на территории с низкой (от 100 до 200 больн./млн) обеспеченностью ЗПТ, в двух федеративных округах получавшие ЗПТ пациенты вообще не были зарегистрированы [3].
Заместительная почечная терапия методом гемодиализа (ГД)
В 2015 г. доля ГД в структуре ЗПТ составила 75,6%, обеспеченность им – 227,7 больн./млн. Кроме того, в 46,6% отделений наряду с ГД проводили гемодиафильтрацию. Прирост числа пациентов, получавших гемодиализ, в 2015 г. по сравнению с 2014-м составил 13,1%, по сравнению с 2013-м – 18,7%, а по сравнению с 2010-м – 61,5%. Число отделений ГД в 2015 г. увеличилось на 14,6 и 36,2% по сравнению с 2013-м и 2010 г. соответственно, аналогичная динамика сохраняется и в периоде 2015–2019 гг., показывая динамику в среднем +10,5% в год [4].
Говоря о доступности ГД-помощи на территории РФ, необходимо упомянуть об особенностях географического распределения диализных центров. Большинство отделений расположено в крупных населенных пунктах, в то время как большая часть населения проживает на значительном и труднопреодолимом расстоянии от них, что делает крайне актуальным вопрос развития ПД на территории страны.
Следует отметить, что к концу 2015 г. 49,5% диализных центров функционировали на основе частно-государственного партнерства, что играет всевозрастающую роль в обеспечении как населения ЗПТ в целом, так и жителей некрупных населенных пунктов в частности. Доля больных, получавших гемодиализную терапию в таких центрах, составила 63,8%, к 2018 г. уже 68,7% [3].
Заместительная почечная терапия методом перитонеального диализа (ПД)
ПД в 2015 г. проводили в 24% всех диализных отделений. Общее число ПД-больных к концу 2015 г. составило 2336 (15,9 больн./млн). В общей структуре диализной терапии доля ПД составила всего лишь 6,5%. Доля ПД в структуре ЗПТ в РФ начала снижаться с 2012 г. и к 2015-му достигла 5,3%. Эта статистическая тенденция связана с незначительной распространенностью ПД в центрах, работающих на основе частно-государственного партнерства. Однако усилиями государственного сектора здравоохранения наблюдается сильный относительный прирост впервые принятых на лечение пациентов в виде ПД, в 2018-м по сравнению с 2017 г. он составил +21,5% [4].
В 2015 г. ПД применялся в 51 субъекте, причем в основном в регионах с высокой плотностью населения. В 22 субъектах распространенность ПД превысила средний показатель по стране, составив в среднем 15,9 больн./млн. В 10 субъектах распространенность приближалась к среднему уровню и составляла 10 больн./млн. В 34 регионах ПД не применялся вообще [4].
Как было сказано ранее, в течение исследуемого периода времени распространенность ПД несколько увеличивалась, однако его доступность значительно уступает реальной потребности. Суммарно в населенных пунктах численностью менее 50 тыс. человек проживает 25% населения страны, в то время как большинство центров ГД находится в крупных городах, что создает условия для существования непропорционально низкой обеспеченности ЗПТ на территориях с низкой плотностью населения. В таких демографических и географических условиях именно ПД наряду с трансплантацией почки должен играть ключевую роль в обеспечении ЗПТ жителей РФ.
Трансплантация почки
Данные о трансплантациях почки в России для создания Отчета Российского диализного общества были собраны в Регистре Диализного общества и в регистре Российского трансплантологического общества [8–11] – также данными ГФО. В 2015 г. 47% отделений гемодиализа предоставили сведения о 5451 пациенте (23,8% всех пациентов, получавших ГД-терапию), которые потенциально могут рассматриваться как реципиенты почки. Реально в листе ожидания трансплантации состояло только 3676 пациентов (67,4%). Среди пациентов, получавших терапию ПД, 565 больных также являлись кандидатами на включение в лист ожидания [3].
В 2015 г.было выполнено 945 трансплантаций почки в 36 центрах, что составило 6,4 операции/млн и не превышало показателей 2010–2014 гг. В 2018-м аналогичный показатель достиг 1335 трансплантаций, таким образом средний прирост количества трансплантаций каждого года к предыдущему составлял в среднем +5,7%. Доля трансплантаций от трупного донора составляла 80,4%, от родственного – 19,6% и мало отличалась от соответствующих значений предыдущих лет [4]. Данные ГВС по трансплантации почки в регионах России представлена на рис. 5.
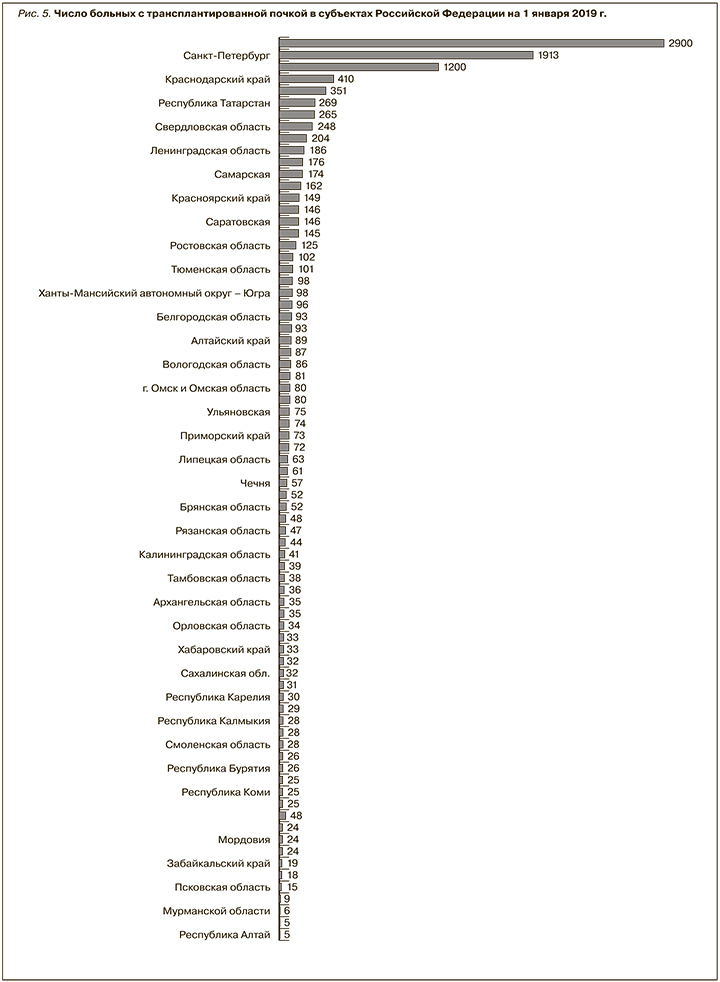
Число реципиентов с функционирующим трансплантатом к концу 2018 г. составило 9747, показатель обеспеченности повысился до 66,4 больн./млн, однако доля пациентов с функционирующим почечным трансплантатом в общей структуре ЗПТ практически не изменилась, составив 17% в 2019 г., по данным ГВС (в 2013-м – 19,4%). Как и для всех видов ЗПТ, для трансплантации почки наблюдаются существенные различия обеспеченности для разных регионов, существенные проблемы логистики и маршрутизации пациентов, которые особенно чувствуются в регионах нашей страны.
Заключение
Стоит отметить, что ХБП как причина смертности недооценена по данным официальных статистических наблюдений. ВОЗ заявляет, что в общемировом масштабе каждый год от заболеваний мочеполового тракта умирают 830 на 100 тыс. человек, а нефрологические заболевания находятся лишь на 14-м месте в структуре смертности и семнадцатом – как причина инвалидности (около 1,5 млн случаев стойкой утраты трудоспособности) [7, 12–16] без значительных различий среди мужчин и женщин и уровня национального благосостояния.
Однако в реальности распространенность ХБП как наднозологического состояния составляет 10–15% населения мира, значительно снижая качество и ожидаемую продолжительность жизни пациентов. В крупном мета-анализе [17] среднемировой показатель распространенности составляет 13%. По разным данным, расходы на диализ и трансплантацию составляют 2–3% годового бюджета здравоохранения в странах с высоким уровнем дохода, которые расходуются менее чем на 0,03% от общей численности населения этих стран. В странах с низким и средним уровнем дохода большинство людей с почечной недостаточностью не имеют достаточного доступа к жизненно необходимым диализу и трансплантации почки (18).
Согласно Концепции развития здравоохранения в России до 2025 г., организация эффективной нефрологической помощи должна основываться на принципах государственных гарантий бесплатной нефрологической помощи и заместительной почечной терапии; внедрения стандартизированных методов медицинской помощи пациентам с различными стадиями ХБП, лекарственного обеспечения в полном объеме для обеспечения качественной заместительно почечной терапии и коррекции осложнений, непрерывного повышения качества системы управления, юридического сопровождения, финансирования и подготовки медицинского персонала, а также внедрения инновационных методов нефрологической помощи населению Российской Федерации на основе информационных технологий.
Эти задачи требуют разработки и внедрения единых методологических подходов к лечению больных с ХБП. Существующие рекомендации и стандарты требуют дальнейшей разработки дополнительных систем индивидуализации профилактических мероприятий, а также адаптации существующих международных рекомендаций к местным условиям и особенностям развития ХБП в России.
Лучшее понимание факторов риска ХБП, осведомленность специалистов здравоохранения, врачей и пациентов о проблеме ХБП и ее осложнений, разработка средств ранней диагностики, разделение пациентов по группам риска и разработка индивидуальных мер могут улучшить состояние здоровья и ожидаемую продолжительность жизни больных с НИЗ на уровне всей популяции.






