Введение
Трансплантация почки стала «золотым» стандартом лечения пациентов с терминальной хронической почечной недостаточностью. Среди пациентов с трансплантированной почкой долгосрочная смертность на 48–82% ниже, чем у пациентов, находящихся в листе ожидания на трансплантацию. У пациентов, перенесших трансплантацию почки, риск развития злокачественных новообразований в 2 раза выше, чем в общей популяции. Даже если частота почечно-клеточного рака (ПКР) при аллогенном трансплантате почки невелика (0,19–0,5%) [1, 3], это сложный клинический случай для урологов.
Текущее лечение образований трансплантированной почки такое же, как лечение ПКР собственных почек с заметным увеличением частоты папиллярного рака почки. Частота рецидивов после резекции трансплатированной почки такая же, как и в популяции пациентов без трансплантации. Гистология опухоли почечного трансплантата достаточно разнообразна и включает светлоклеточный ПКР (45,7%), папиллярный ПКР (42,1%), хромофобный ПКР (3%) и другие формы рака почки (9,1%) [1].
Лечение ПКР трансплантированной почки включает резекцию трансплантированной почки (67,5%), радикальную нефрэктомию (19,4%), чрескожную радиочастотную аблацию (10,4%) и чрескожную криоаблацию (2,4%). Стоит отметить, что в литературе описаны в основном открытые резекции почечного трансплантата, лишь в 2020 г. описана лапароскопическая трансперитонеальная резекция почечного трансплантата (Ozden et al.) по поводу образования трансплантированной почки 28×24 мм. Также в литературе описан лишь один случай роботической лапароскопической резекции трансплантированной почки с образованием 7 см (Kaoyk et al.), авторами проведено пережатие почечных сосудов трансплантированной почки, расположенной в левой подвздошной области, время ишемии составило 26,5 минут, кровопотеря – 100 мл.
Таким образом, в настоящее время нет четких клинических рекомендаций относительно лечения рака трансплантированной почки. Описаны разрозненные клинические случаи. Стоит отметить функциональный и онкологический результаты проведенных органосохраняющих операций. Из 80,3% пациентов, перенесших органосохраняющие вмешательства, 7,6% вернулись на диализ и у 6,1% развился рецидив опухоли в течение 2,85 года, у 3,6% развился локальный рецидив в течение среднего периода наблюдения 3,12 года.
Мы представляем интересный клинический случай интрасинусовой опухоли почечного трансплантата, по поводу которой выполнена лапароскопическая резекция почечного трансплантата и последующая реконструкция внутрипочечных мочевых путей.
Клинический случай
У пациентки 33 лет при УЗИ выявлена опухоль трансплантированной почки, подтвержденная данными магнитно-резонансной томографии – МРТ (рис. 1, 2), размеры образования составили 10,3×8,3 см, тазовой лимфаденопатии не было.
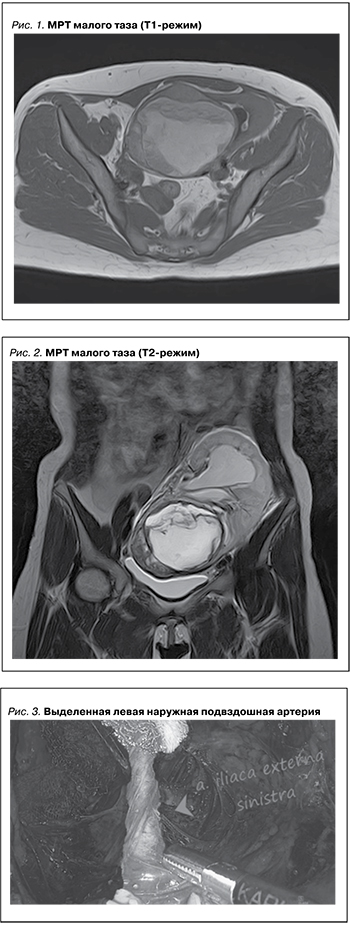
Пациентке выполнена лапароскопическая резекция почки с внутрипочечной реконструкцией мочевыводящих путей и реимплантацией мочеточника. Первым этапом проведена мобилизация почечного трансплантата, вторым – выделена правая наружная подвздошная артерия (рис. 3), взята на держалку, после мобилизации образования при помощи УЗ эндоскопического датчика (рис. 4) определены границы резекции образования (рис. 5), после пережатия наружной подвздошной артерии (рис. 6) выполнена энуклеорезекция образования, при этом отмечены линейные дефекты чашечек, а также проведена полная резекция чашечки и отдельно визуализирован почечный сосочек, отсечен мочеточник от мочевого пузыря. Малая чашечка пришита к почечному сосочку отдельными узловыми швами (рис. 7), проведено ушивание линейный дефектов чашечек. После контроля гемостаза дополнительными швами восстановлена анатомическая форма почечного трансплантата. Зажим с наружной подвздошной артерии снят, признаков кровотечения нет. Время ишемии составило 40 минут. Затем выполнен уретероцистонеоанастомоз (рис. 8). Операция завершена дренированием малого таза и брюшной полости дренажами. Время операции составило 380 минут.
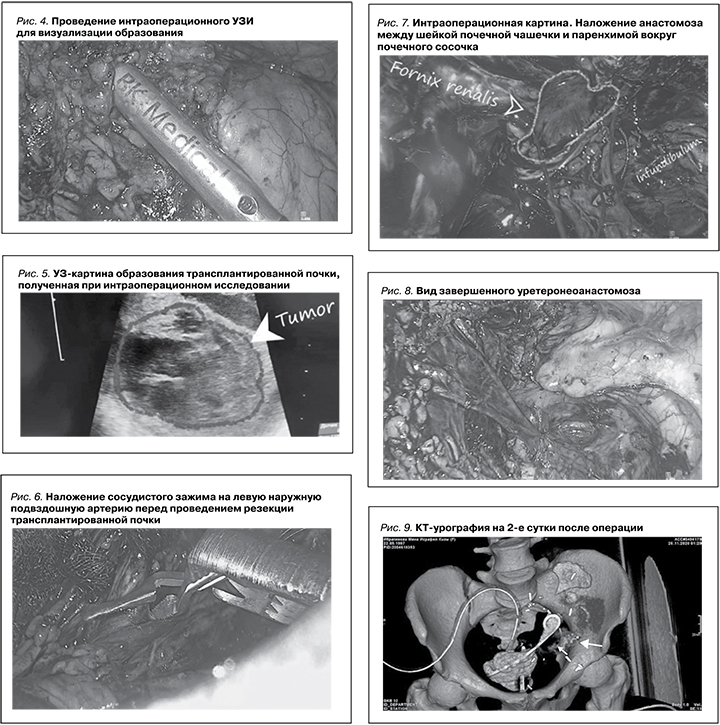
Послеоперационный период протекал без особенностей. На 2-е сутки после операции выполнена КТ-экскреторная урография (рис. 9), данных за мочевой затек не было. Дренажи удалены на 5-е сутки после операции. Уровень креатинина перед операцией составил 174 мкмоль/л, в день выписки – 130. Больная выписана домой после 10 дней пребывания в стационаре.
Выводы
Хотя лапароскопическая резекция почки, в частности трансплантированной, по-видимому, по популярности отстает от роботизированных методов лечения рака почки, это экономически эффективный метод, который может быть безопасно выполнен в опытных руках даже в крайне сложных случаях. Интраренальная реконструкция мочевых путей может дать шанс сохранить почку даже при значительных размерах опухоли и ее неоперабельном типе. Кроме того, его также можно проводить пациентам с трансплантацией почки.



